El sida (síndrome de la inmunodeficiencia adquirida) es una enfermedad causada por el virus de la inmunodeficiencia humana (VIH), el cual altera el sistema inmunológico atacando un tipo específico de glóbulos blancos, los denominados linfocitos T cooperadores. La función normal de estas células sanguíneas es proteger el cuerpo frente a los microorganismos. Cuando los linfocitos son destruidos, el organismo pierde su capacidad de combatir las infecciones, volviéndose vulnerable a gran número de procesos infecciosos y cancerosos poco frecuentes que constituyen el sello distintivo del sida.

Manifestación contra las patentes de antirretrovirales (Nueva Delhi, India)
Identificada en 1981, la enfermedad causó la muerte de 21,8 millones de personas en sus primeros veinte años de existencia «oficial». Según estimaciones de la Organización Mundial de la Salud (OMS), en 2001 había en el mundo 36,1 millones de personas, entre adultos y niños, que habían desarrollado el sida o eran portadores del virus. Aunque los medicamentos actuales permiten estancar su desarrollo, hasta el presente no se ha hallado un tratamiento para curar la enfermedad, ni tampoco se dispone de una vacuna para prevenirla.
Origen y propagación del sida
A finales de la década de 1970 empezó a aparecer en Estados Unidos una forma rara de cáncer de piel (el sarcoma de Kaposi) y un tipo poco habitual de neumonía (causada por el germen Pneumocystis carinii) en varones homosexuales y bisexuales hasta ese momento sanos. Pronto se descubrió que el sistema inmunológico de estos pacientes no funcionaba correctamente, por lo que eran propensos a contraer enfermedades que no suelen manifestarse en personas sanas. A este cuadro se le dio en 1981 el nombre de SIDA (AIDS, en inglés), acrónimo de Síndrome de Inmunodeficiencia Adquirida, pues consiste fundamentalmente en un deterioro del sistema inmunitario que favorece el desarrollo de infecciones oportunistas (es decir, que normalmente no afectan a personas con buenas defensas) y tumores malignos poco frecuentes, con una evolución fatal.
Poco después comenzó a detectarse este trastorno del sistema inmunológico en consumidores de drogas por vía intravenosa, en personas que habían recibido transfusiones de sangre y en compañeros sexuales de personas que ya padecían esa enfermedad. En base a los datos epidemiológicos, se apuntó rápidamente a una probable etiología de origen infeccioso, y se supuso que la causa del sida había de ser un virus que podía transmitirse de una persona a otra a través del contacto con la sangre o los fluidos corporales.

Luc Montagnier
En 1983, un equipo de investigadores del Instituto Pasteur de París dirigido por el doctor Luc Montagnier logró aislar el agente patógeno del sida: un virus que sería llamado VIH, virus de inmunodeficiencia humana (HIV son sus siglas en inglés). Al año siguiente (1984), el hallazgo fue confirmado por un equipo de científicos del Instituto Nacional del Cáncer de Estados Unidos, dirigidos por el doctor Robert Gallo, que lo bautizó como HTLV-III (virus linfotrópico humano de células T tipo III). Casi de inmediato hubo disputas sobre la prioridad del descubrimiento; en un principio ambos equipos fueron considerados codescubridores del retrovirus, pero una serie de investigaciones, avaladas por organismos oficiales estadounidenses, otorgaron todo el mérito al equipo del doctor Montagnier, que en 2008 recibiría el Premio Nobel de Medicina.
A principios del año 2000, los científicos del Laboratorio Nacional de Los Álamos, en Nuevo México, situaron el origen de la epidemia del sida en la década de 1930; hasta entonces los investigadores habían supuesto que la epidemia se había iniciado en los años 50. En la actualidad, basándose en el parecido entre el VIH y el SIV (virus de inmunodeficiencia en simios), los expertos creen que el virus original infectaba a los chimpancés y que de alguna forma se propagó entre las sociedades humanas. Tal contagio pudo producirse a partir de una mordedura o de un percance durante una cacería en el África ecuatoriana occidental, o bien a través de vacunas contra la polio contaminadas (pues para su cultivo se utilizaban células de riñón de mono) empleadas en campañas de vacunación en el continente africano. No obstante, cuándo y cómo ocurrió exactamente es todavía un misterio para los científicos.
El virus del sida
El virus de la inmunodeficiencia humana es un retrovirus de la variedad lentivirus. Como clase, los lentivirus se asocian a enfermedades que tienen un largo período de incubación y destruyen el sistema inmunitario. Se los denomina retrovirus porque llevan su material genético en forma de ARN en lugar de ADN. Al igual que todos los virus, el VIH no puede reproducirse a menos que invada una célula huésped. Una vez dentro de la célula, una enzima llamada transcriptasa inversa convierte el ARN del virus en ADN; el ADN viral resultante se inserta luego en el ADN de la célula huésped, lo que lleva a la replicación del virus.
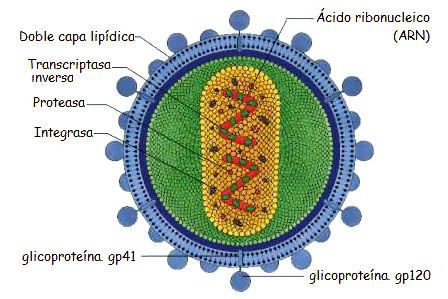
Morfología del VIH
El VIH es esférico y tiene un diámetro de aproximadamente una diezmilésima de milímetro. La cobertura exterior o envoltura del virus está formada por una doble capa de lípidos o moléculas de aspecto grasoso. El virus se construye esta cobertura al romper la célula humana, envolviéndose entonces del mismo material que constituye la envoltura de la célula huésped.
Una cantidad de estructuras en forma de hongos sobresalen de la superficie del virus. El «sombrero» del hongo, formado por cuatro moléculas glucoproteicas denominadas gp120, es el mecanismo con el cual el virus se fija a la célula huésped antes de invadirla. Ese «sombrero» es sostenido con un tallo formado por cuatro moléculas gp41 que se hunde en la envoltura del virus.
En el interior del virus, un núcleo en forma de cono y constituido por otra proteína, la p24, encierra el ARN. Cada hebra de ARN contiene el material genético del virus ordenado en nueve genes. En el núcleo hay también otras proteínas necesarias para la replicación: la enzima transcriptasa inversa y la integrasa.
El VIH prefiere las células huésped que en la superficie tienen un receptor proteínico denominado grupo de designación 4 (CD4, del inglés cluster designation). Los linfocitos T cooperadores constituyen uno de esos huéspedes, aunque hay otras células en el sistema inmunitario a las que también puede enlazarse. Tras fijarse a la célula huésped por el citado grupo de designación, el virus penetra en su citoplasma; la enzima transcriptasa inversa convierte entonces el ARN del virus en ADN. El ADN vírico penetra en el núcleo de la célula huésped; por último, la integrasa acopla el ADN vírico al ADN de la célula huésped.
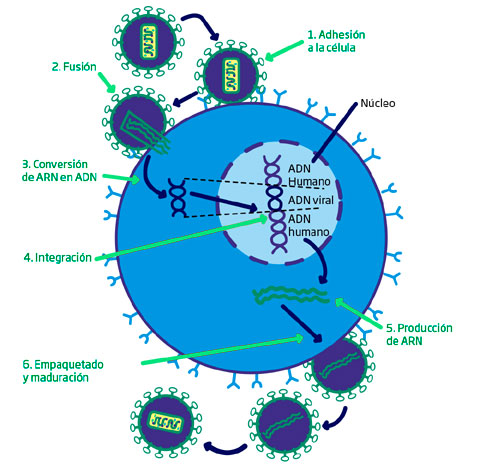
Infección de un linfocito T cooperador
Como resultado de ello, las estructuras productoras de proteínas de la célula huésped reproducen las proteínas víricas y las enzimas. Las nuevas partículas víricas inmaduras, tratadas por la enzima proteasa, se unen primero en el interior de la membrana celular formando nuevos virus, los cuales salen luego de la célula llevando consigo una envoltura formada por la doble capa lipídica de la célula huésped.
En la actualidad se conocen dos formas del VIH: el VIH-1, de distribución universal, y el VIH-2, relegado a ciertas regiones del oeste de África. El VIH-1 se caracteriza por su variabilidad genética: el retrovirus muta rápidamente y se adapta a las condiciones del organismo; dentro de un mismo paciente pueden encontrarse variaciones víricas que cabe considerar cuasiespecies (virus muy estrechamente relacionados, pero diferentes). El VIH-2, que es de evolución menos rápida y agresiva, tiene el mismo origen embriológico que el SIV, virus de inmunodeficiencia de los simios que es considerado un posible predecesor del VIH. A pesar de estas diferencias, ambos ocasionan en su estado avanzado una enfermedad clínicamente indistinguible.
El VIH y el sistema inmunológico
Entre los elementos fundamentales del sistema inmunitario figura el conjunto de células denominadas glóbulos blancos o leucocitos, que trabajan de forma coordinada para defender al organismo de los ataques de los agentes patógenos. Los glóbulos blancos se clasifican en diversos subgrupos; uno de ellos es el formado por los linfocitos, los cuales reconocen los antígenos que, previamente, han infectado el organismo. Existen dos tipos de linfocitos, los T y los B.
Dentro de los linfocitos T se distinguen dos clases: los linfocitos T cooperadores y los supresores. En respuesta a la intrusión de un agente infeccioso, los linfocitos T cooperadores actúan por contacto o liberando moléculas interleucinas; de este modo, activan los linfocitos B, que fabrican los anticuerpos, y los macrófagos, encargados de fagocitar a los agentes patógenos y degradar las sustancias extrañas al organismo. Los linfocitos T supresores matan las células infectadas por los virus. Los linfocitos B, como ya se ha indicado, producen anticuerpos contra los agentes infecciosos.
VIH al microscopio
El virus de la inmunodeficiencia humana daña el sistema inmunológico mediante la destrucción de los linfocitos T cooperadores. En el modo expuesto en detalle en el apartado anterior, el VIH se introduce en los linfocitos T cooperadores, se replica (hace copias exactas de sí mismo) y produce nuevas partículas víricas que son liberadas en el torrente sanguíneo para atacar a otras células.
Debido a su interconexión, la alteración o destrucción de los linfocitos T cooperadores acaba afectando también a los linfocitos B y a los macrófagos. El resultado final es un grave deterioro del sistema inmunitario del organismo, que queda indefenso frente a una amplia variedad de infecciones oportunistas. La infección por VIH puede confirmarse mediante la detección del propio virus o de anticuerpos contra el mismo en muestras de sangre.
Desarrollo del sida
Durante las primeras semanas a partir de la infección, el virus se reproduce a un ritmo vertiginoso, experimentando a la vez numerosas mutaciones genéticas que impiden que sea reconocido por los anticuerpos: es la llamada fase de infección aguda. Tal variabilidad explica tanto la resistencia del VIH a los fármacos como las dificultades, hasta ahora insalvables, a que han de enfrentarse los investigadores para elaborar una vacuna. Pese a la masiva replicación del virus, externamente apenas si se aprecian más que síntomas leves y trastornos poco específicos (pérdida de peso, diarrea, fiebre, candidiasis). Desde ese momento, la persona afectada es portadora del virus y puede transmitir la enfermedad.
Sigue a ello una larga fase asintomática de duración variable (alrededor de ocho o diez años) durante la cual, pese a la ausencia de síntomas, el virus sigue reproduciéndose y deteriorando el sistema inmunológico. Por último, se entra en la fase crónica o sintomática (que suele subdividirse en precoz y avanzada), en la que aparecen alteraciones neurológicas (encefalopatía por VIH) y trastornos digestivos que conducen a un estado de desnutrición (caquexia por VIH) y, simultánea o ulteriormente, las típicas infecciones y tumores malignos oportunistas en relación directa con la disminución de la concentración sanguínea de linfocitos T cooperadores.
Después de un tratamiento con una combinación de medicamentos (a la que suele denominarse cóctel), se produce una disminución espectacular de los niveles en la sangre del VIH, que en ocasiones puede incluso desaparecer; todavía no se conoce con certeza cómo se desarrolla el proceso en estos pacientes. Sin embargo, una vez que se ha diagnosticado una elevada carga viral, las probabilidades de curación completa de la persona afectada caen en picado; si en los inicios del sida la muerte sobrevenía en un plazo de unos cinco años, actualmente, por lo general, los tratamientos detienen el progreso de la enfermedad, convirtiéndola en crónica.
Vías de transmisión del sida
El virus causante del sida se encuentra en la sangre y diversas secreciones orgánicas de las personas infectadas (semen, secreciones vaginales, leche materna) en una concentración suficiente para que un contacto directo con estos líquidos provoque su contagio. Ello determina tres posibles vías de transmisión de la enfermedad: vía sanguínea (transfusión de sangre o empleo de utensilios contaminados, como jeringuillas en el caso de los adictos a drogas de administración intravenosa), vía sexual (coito vaginal y anal, sexo oral) y vía maternofetal (de madre a hijo durante el embarazo o el parto, y también por la lactancia).
En consecuencia, el sida puede transmitirse durante una relación sexual sin protección con una persona infectada (la cual, por no haberse manifestado los síntomas, puede ser portadora del virus sin saberlo) y a través del contacto directo con sangre infectada. Las prácticas sexuales que favorecen las lesiones, como la penetración anal, aumentan el riesgo debido a que la mucosa anal es más frágil que la vaginal; de ahí que las relaciones homosexuales sean más susceptibles de ocasionar el contagio. Al principio, la vía sexual de contagio y el hecho de que la enfermedad afectase sobre todo a homosexuales y drogadictos por vía sanguínea llevó a que, desde ciertos sectores ultraconservadores y parte de la Iglesia católica, se presentase el sida como una especie de castigo divino ante prácticas inmorales; incluso en ausencia de intolerancia y fanatismo, los primeros enfermos de sida sufrieron la estigmatización. Estas actitudes fueron disipándose a medida que se conocieron los mecanismos de transmisión y la afectación entre los heterosexuales.

Tom Hanks en Philadelphia (1993), una denuncia contra la discriminación de los enfermos
Ya en 1985 se adoptó una serie de medidas de prevención en relación con la donación de sangre y productos sanguíneos, por lo que en la actualidad es difícil que se produzca la transmisión de la enfermedad por una transfusión. Ese mismo año se había diseñado una prueba para detectar la presencia del virus: el análisis de inmunoabsorción ligada a enzimas (ELISA o EIA, siglas de Análisis Inmuno Enzimático), que resultó muy útil para explorar las donaciones de sangre. También se desarrolló otra prueba mucho más complicada y lenta, el Western Blot, empleada para confirmar los positivos detectados por ELISA.
Los científicos rechazan que el sida pueda transmitirse a través de la saliva, debido a que ésta contiene unas enzimas que descomponen el virus y, además, el pH (medida del grado de acidez) de la boca no permite su supervivencia. En los inicios de la epidemia hubieron de combatirse numerosas creencias infundadas sobre los medios de transmisión. Gracias a las campañas informativas, hoy sabemos que el VIH no se transmite por mera proximidad. Acciones y actividades cotidianas como compartir el espacio de trabajo, comer en una misma mesa, estrecharse las manos, besarse, toser o estornudar no conllevan ningún riesgo de contagio.
Otra concepción errónea es la de que una persona pueda contraer la enfermedad a partir de la picadura de un insecto: el VIH no se transmite a los humanos a partir de animales o insectos, incluidos los mosquitos. El VIH no sobrevive bien fuera del cuerpo humano y es fácil de destruir o inactivar por medio de calor, jabón de manos, peróxido de hidrógeno (agua oxigenada) o cualquier otra solución que contenga un 25 % de alcohol, lejía u otro desinfectante disuelto.
Prevención del sida
Los esfuerzos realizados por las organizaciones sanitarias para detener la propagación del sida se han centrado en la educación sexual y en la promoción del uso de preservativos en las relaciones sexuales. En algunos países se han aplicado programas de distribución de jeringuillas para evitar que los consumidores de drogas por vía intravenosa compartan las agujas hipodérmicas con otros usuarios.
Se han llevado a cabo intensas investigaciones en todo el mundo con el fin de desarrollar una vacuna efectiva contra el sida; pero aunque algunas vacunas han llegado incluso a la fase experimental y los resultados han sido alentadores, por el momento los múltiples esfuerzos de numerosos equipos internacionales no se han visto recompensados más que con algunos resultados parciales. La alta variabilidad genética del virus es el principal obstáculo con que topan los científicos.

Campaña de prevención en Kingstown (San Vicente)
Por consiguiente, la lucha contra la enfermedad sólo puede librarse por el momento adoptando rigurosos métodos profilácticos para evitar el contagio. En su informe de 2009, el Programa Conjunto de las Naciones Unidas sobre el VIH/SIDA (ONUSIDA) constató que los casos de nuevas infecciones por VIH se habían reducido en un 17 % desde 2001, cifra que avalaba su estrategia de prevención de la enfermedad, sobre todo en los contagios por transmisión sexual, basada en la generalización del uso del preservativo.
Pese a ello, se estimaba en unos 33,5 millones el número de personas infectadas por el VIH a escala planetaria. Dentro de su gravedad, la cifra reflejaba la creciente mejora en la efectividad de los fármacos aplicados a los pacientes: según este organismo internacional, casi tres millones de personas habían salvado su vida desde 1996 gracias a la terapia antirretroviral, la cual, aplicada a madres contagiadas, también había impedido la transmisión de la dolencia a más de doscientos mil neonatos.
Los datos epidémicos, por otra parte, pusieron una vez más de relieve la relación entre sida y pobreza, ya que el 95 % de los infectados vivían en países en vías de desarrollo. Dos tercios del total mundial de las personas infectadas con el VIH eran africanos, y el 75% de todos los fallecimientos se había producido en esta región; se calculaba asimismo que en los próximos diez años el sida mataría más seres humanos solamente en África que todas las guerras del siglo XX. Esta mortífera incidencia se vincula al elevado coste de los fármacos antirretrovirales, protegidos además por patentes internacionales que impiden la fabricación de genéricos; países como Brasil, que sortearon la prohibición calificando la epidemia de emergencia sanitaria, han logrado un remarcable éxito en la lucha contra la enfermedad asumiendo la fabricación de genéricos y su distribución gratuita entre la población.
Tratamiento del sida
Aunque hasta ahora no se dispone de un tratamiento curativo para el sida, las terapias que incluían la combinación de antiguos medicamentos antivíricos con otros de nueva generación consiguieron desde mediados de los 90 cierto éxito en el objetivo de evitar la reproducción del VIH una vez que ha ocurrido la infección. Entre los ya conocidos antes del sida cabe citar la zidovudina o AZT, que, al inhibir la enzima transcriptasa, impide la conversión del ARN vírico en ADN. Los nuevos fármacos incluyen los inhibidores de las proteasas, responsables de la formación de nuevos virus a partir de las proteínas víricas fabricadas por la célula infectada.
A principios de 2001 ya se podían adquirir dieciocho agentes antirretrovirales, solos o en combinación. Poco después apareció una nueva clase de medicamentos, llamados inhibidores de entrada, que actúan bloqueando el VIH antes de que éste penetre en las células de una persona infectada. Estos tratamientos tienen el efecto de reducir drásticamente los niveles de virus en la sangre y evitar la aparición de cargas virales elevadas en aquellos pacientes en que se ha detectado tempranamente la infección, manteniendo su nivel de defensas y permitiendo llevar una vida prácticamente normal o poco distinta a la de otros pacientes con trastornos crónicos. Para los enfermos que se encuentran ya en la fase sintomática, las nuevas terapias permiten contener la enfermedad, cronificándola, y alargar considerablemente la esperanza de vida.
Fármacos antirretrovirales
Por esos mismos años empezó a aplicarse un nuevo enfoque en el tratamiento de las personas infectadas con el virus del sida. Desde que se desarrollaron los inhibidores de la proteasa y los denominados cócteles de medicamentos a mediados de la década de 1990, los médicos habían sometido a las personas infectadas con el virus a un tratamiento precoz, aunque no manifestaran ningún síntoma. Se había decidido seguir esta estrategia con la esperanza de que los medicamentos pudieran eliminar, en un corto espacio de tiempo, el VIH del cuerpo de una persona infectada.
No obstante, las investigaciones de principios del siglo XXI demostraron que los cócteles de medicamentos no curan la enfermedad y que, cuando el paciente interrumpe el tratamiento, el VIH rebrota; esto significa que la persona debe seguir tomando los medicamentos por el resto de su vida. Además, los médicos constataron que las personas que siguen la terapia farmacológica corren mayor riesgo de padecer lesiones neurológicas, debilidad ósea, diabetes, niveles elevados de colesterol y otros efectos secundarios graves.
Para limitar estos efectos tóxicos, las autoridades sanitarias instaron a que se retrasara la instauración del tratamiento farmacológico al máximo posible en el caso de pacientes portadores del VIH pero sin signos manifiestos de la enfermedad, pues los efectos adversos del tratamiento precoz producían un empeoramiento de la salud que superaba los beneficios terapéuticos en los individuos infectados. Por otra parte, diversos progresos sustanciales en el tratamiento de las infecciones oportunistas ocasionadas por el sida ha mejorado sensiblemente el pronóstico de los pacientes en la última fase de la enfermedad.





